PET-CT的辐射到底有没有辐射?
[本文为疾病百科知识,仅供阅读] 发布日期:2017-11-01 阅读:1,851官微后台有人留言:医生让我做PET-CT,但是我听说一次PET-CT辐射量相当于两次全身CT扫描!这项检查是否对我身体有副作用?会不会促使身体里的肿瘤变大?……多睦天就来和大家掰一掰,什么是PET-CT,PET-CT对人体的辐射到底有多大,有没有伤害?PET-CT到底能不能做?什么情况下应该做?
那么,什么是PET-CT
作为核医学的代表,PET/CT
是将PET与CT技术融为一体,通过一次显像,可以获得全身各个部位的断层图像,具有特异及定位精确等特点。通过PET/CT,最小可以诊断出3-5毫米大小的肿瘤,可一目了然地了解全身状况,达到早期发现病灶、诊断疾病的目的。
除此之外,对于肿瘤病灶,传统的判断方法是监测肿瘤的大小变化。如果改善后的病灶比改善前变小了,这说明改善有效果;但对于大小没变化的肿瘤则无法判定。而PET/CT,则除了能监测肿瘤的大小变化之外,还可以了解到葡萄糖代谢率的变化,通过对代谢率的判断也可以判定改善是否有效。可见,与传统诊断方法相比,PET/CT有着更大的优势。
PET-CT检查能达到早发现早改善的目的
“大多数人宁愿死也不愿思考。”--罗素
很多国内的医生还有一些机构附和着表示:PET是用来在癌症确诊之后检查是否有转移的先进技术,意思是等到病患确诊有癌症了改善后再去做PET-CT。
实在是为这些从业人员的智商表示焦虑。
我们来看一看PET-CT的实际作用:
癌细胞会无限生长、转化和转移,能够无限增殖并破坏正常的细胞组织。其赖以生存的能量来源是葡萄糖,癌细胞吸收的葡萄糖是正常细胞的3-8
倍,所以注射和葡萄糖成分接近的FDG 药剂后,FDG 药剂会被吸收集中到癌的患处。从药剂集中处放出大量的放射线,而从捕捉到的影像上可以由FDG
的分布状态找出癌的病变处。目前为止,X 线检查只能发现1.5cm 以上的癌瘤,核磁(MRI)及CT检查也仅能发现1cm以上的癌瘤,此时
癌症已达中期或末期,无法达到早期发现的目的。
PET-CT 是目前世界上能检测最小的癌细胞的最先进的机器, 对于实施检测人员以及读片人员都有较高要求。一般来说,PET
检查能相对准确的发现1cm左右的癌细胞。现在世界临床PET-CT 可以检查出的最小肿瘤大小为2mm,此时癌瘤处于早初期,改善后痊愈的可能性很大。
防癌的原则是早发现早改善,所以在癌瘤很小的时候及早发现、提早改善是完全可以提高治愈率的。虽然癌细胞增殖到1厘米大的时间速度是非常缓慢的,但从1厘米增殖至癌症中后期非常迅速,只有1-2年。于是恶性肿瘤能够被检测到,并处于早期阶段的期间约1-2
年,珍贵而短暂。PET-CT 检查成为了改善预防癌症弥足珍贵的手段。
检测辐射:处于安全范围勿过分担心
需要说明的是,PET-CT并不能代替胃镜和肠镜的检查。有些恶性肿瘤细胞的糖代谢水平并无明显增高,如部分神经内分泌瘤、肾透明细胞癌以及部分低度恶性肿瘤等,单纯PET-CT筛查可能漏诊,需增加强化的PET-CT检查等。所以,患者做什么检查应该遵照医嘱。
PET/CT只是一个先进的检测方法,但本身是不能诊断疾病的。PET/CT的诊断医生,虽然不一定要像临床专科医生对病种有着深入的理解,但必须对所有肿瘤都有所了解,在具备丰富的知识和诊断经验的前提下,才能更好地帮助患者做出准确判断。因此,选择正规的、有经验的肿瘤专科医院进行检查,是的选择。
虽然说PET/CT的诊断能力已经得到很多患者的认可,但也有不少患者担心检测可能带来的辐射。对此,专家表示无须担心。人们提到的PET/CT射线量,是分为PET和CT两部分,
PET的射线量采用的是适中剂量,以只要能显示踪迹为标准,所用剂量很低。所用显像剂的化学量与CT的强化剂剂量、核磁强化剂的剂量相比,完全不是一个等级的。
而做全身PET扫描时使用的CT剂量,目前大部分是采用低剂量或自动毫安控制技术,可以根据人体的不同特点自动调整参数,在保证临床图像质量的前提下,会将检测剂量降到最低。
虽然说PET/CT的诊断能力已经得到很多患者的认可,但也有不少患者担心检测可能带来的辐射。对此,专家表示无须担心。人们提到的PET/CT射线量,是分为PET和CT两部分,
PET的射线量采用的是适中剂量,以只要能显示踪迹为标准,所用剂量很低。所用显像剂的化学量与CT的强化剂剂量、核磁强化剂的剂量相比,完全不是一个等级的。
而做全身PET扫描时使用的CT剂量,目前大部分是采用低剂量或自动毫安控制技术,可以根据人体的不同特点自动调整参数,在保证临床图像质量的前提下,会将检测剂量降到最低。
随着技术不断完善,与10年前相比,现在的检测剂量已经减少了约三分之一。这个剂量对于普通人来说,即使每年做一两次检查也是很安全的剂量。
对于重症进展期患者来说,救命比辐射更重要,为了及时判断疗效,一年做4、5次的人也是有的,但这只是特殊情况,正常人是不需要的。
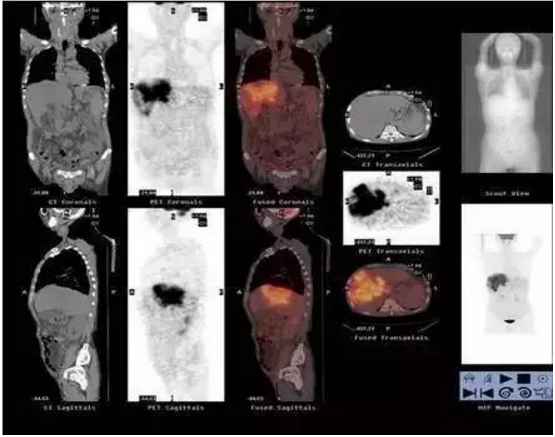
检测设备只是手段医生更重要
需要说明的是,PET-CT并不能代替胃镜和肠镜的检查。有些恶性肿瘤细胞的糖代谢水平并无明显增高,如部分神经内分泌瘤、肾透明细胞癌以及部分低度恶性肿瘤等,单纯PET-CT筛查可能漏诊,需增加强化的PET-CT检查等。所以,患者做什么检查应该遵照医嘱。
PET/CT只是一个先进的检测方法,但本身是不能诊断疾病的。PET/CT的诊断医生,虽然不一定要像临床专科医生对病种有着深入的理解,但必须对所有肿瘤都有所了解,在具备丰富的知识和诊断经验的前提下,才能更好地帮助患者做出准确判断。因此,选择正规的、有经验的肿瘤专科医院进行检查,是的选择。
哪些人群需要做PET-CT
1、社会精英 生活压力大、身体透支
高层公务员、企业高管、演艺明星等精英阶层作为社会和家庭的顶梁柱,责任大,工作压力大,生活起居没有规律,加上应酬较多,身体长期处于透支状态,有些疾病已处于潜伏期,等出现症状再做检查,为时已晚。
医学专家建议,工作压力大、责任大的社会精英,要定期去医院检查身体,一年能做一次防癌检查,如PET-CT检查,排除重大隐疾,保持健康,创造更大价值。同时,加强身体锻炼,提高身体的免疫系统,调节好生活规律。
2、长期疾病史者
由于患病已久,如罹患乙肝、慢性萎缩性胃炎等,平日大多以药物控制,这类人尤其需要注意身体检查,特别是当出现症状程度逐渐加重时,一定要引起重视。
专家指出,具有长期慢性病史的人群应该定期进行PET-CT检查,排除一些病情加重及并发症,做得早期发现,避免更大的损失。
3、肿瘤家族史人群
肿瘤家族史人群,是指家族几代都有肿瘤病史。经科学研究,癌症具有一定的遗传性,尤其是食道癌、肺癌、乳腺癌、胃癌、肠癌等常见恶性肿瘤,如父母有此类病史,子女患该病的概率高出数倍。因此,有家族肿瘤史的人群进行早期检测监控是非常有必要的。
专家认为,肿瘤家族史是评估发生基因突变风险和进行合理检查的重要指标,建议这类人群保持健康的生活方式和定期进行PET-CT防癌筛查的优良习惯。
4、不良生活习性者
长期作息无常、暴饮暴食、酗酒抽烟、中老年女性下体不规则的流血等,没有良好的卫生习惯等;平日经常咳嗽、咳痰、胸痛、痰中带血、呼吸困难等症状;大便不规律、便中带血、腹部肿块;进行性消瘦,体重下降明显等等,这些情况均需引起人们的注意,通过准确的检查诊断,降低肿瘤的发生概率,或早期发现,早期改善。
中日PET-CT差距
显影剂的时效性
机器本身原理没有太大区别,但日本的机器更新换代比较频繁。最主要的是注射到体内的FDG(核糖核酸显影剂)上的区别。日本每家医院都有自己的制药设备,核糖核酸是活性的药物,衰减期很快。日本根据预约当天制药当天使用。在药物活性达到峰值时进入机器检查,最大限度提高检测的准确性。国内由于体制制药设备的高昂价格等因素,FDG药物一般均有药厂制作。采用运输的方式送到医院使用,由于药剂的衰减性不能够保证在人体内达到最高峰时检查,更小的癌细胞很能检测出来。另外在使用机器、软件、疑难癌症判断上日本有着丰富的经验。
普及程度、应用水平和开发程度
日本领土是中国的1/25,人口是中国的1/13。中国约有70多家且集中在一二线城市,而日本有367 家,分部在全国各地。
两国对该技术的应用的水平:中国近几年才应用,而日本已有10 余年的应用和发展。日本自然对该技术应用积累了更丰富的经验。
最后,PET-CT设备在两国的开发程度也不可同日而语:中国的设备的应用开发程度较低:灵敏度、分辨率受限;日本设备充分应用和开发,灵敏度、分辨率非常高。
医师水平
医师读影能力:中国医师培训时间较短,读影经验、水平有限;日本影像医学水平世界领先,PET-CT 的读影医师要有至少 7
年的读影经验才能胜任,保证了诊断的准确性。
中国的体检服务形式化、流水线式 ,对人不重视;而日本服务水平世界,医院里服务更是贴心、真诚。
综上,体检一定要选择适合您的检查套餐。
本文链接地址:http://www.domo-kenkou.com/jkzs/28.html










